適切な妊娠中体重管理のための大規模周産期データを用いたシミュレーションによる解析
[1] 一律に妊娠中体重増加量(※1)を3kg増やした場合、在胎不当過小(※2)児は2.07%減少、在胎不当過大(※3)児は3.38%増加する。
[2] 体重増加が不足と考えられる妊婦の体重増加量を3kg増やし、体重増加が過剰と考えられる妊婦の体重増加量を3kg減らした場合、在胎不当過小児は0.91%減少、在胎不当過大児は0.37%増加する。
また、サブコホート解析(n = 859)により、妊娠20週以降の体重増加の過不足状態は、多くの場合最終的な妊娠中体重増加量の過不足状態と一致していることを明らかにしました。
これらの結果は、日本人の「妊娠中の体重増加曲線」(※4)を活用して妊娠期間を通して個別に体重管理を行う有効性を支持します。
本研究の成果は、2023年11月28日付で国際科学雑誌「Scientific Reports」のオンライン版に掲載されました。
【背景】
母親の妊娠前のBMIと妊娠中体重増加量の不足や過剰は、妊娠合併症(母体合併症あるいは低出生体重および巨大児などの新生児合併症)のみならず、児の将来の健康や特定の疾患の罹りやすさに影響を及ぼすことが知られています。日本では特に出生体重が低いことが懸念され、妊婦のやせと妊娠中体重増加量の不足がその重要な要因とされています。妊娠中体重増加量は、妊娠前の体格に応じて調整可能な因子として注目され、肥満でない妊婦の妊娠中体重増加量を従来よりも増やす必要があると考えられました。その結果2021年に「妊娠中の体重増加指導の目安」が改訂され現在に至っています(表1)。日本人妊婦の9割以上はBMI 25未満の低体重(やせ)か普通体重ですが、表1はBMIが25未満の妊婦の体重増加量の目安の下限を従来に比べて3kg引き上げています。
しかしここでは、低出生体重児の頻度を減らすことに主に注意が払われ、妊婦の体重増加量を増やすことによる出生体重上昇効果が児によって異なることは考慮されていません。すなわち妊婦の体重増加量を増やすことによる出生体重上昇効果は、大きな胎児をより大きくする影響のほうが、小さな胎児の出生体重を増加する効果よりもずっと高いという点が見過ごされてきました。
表1.妊娠中の体重増加指導の目安
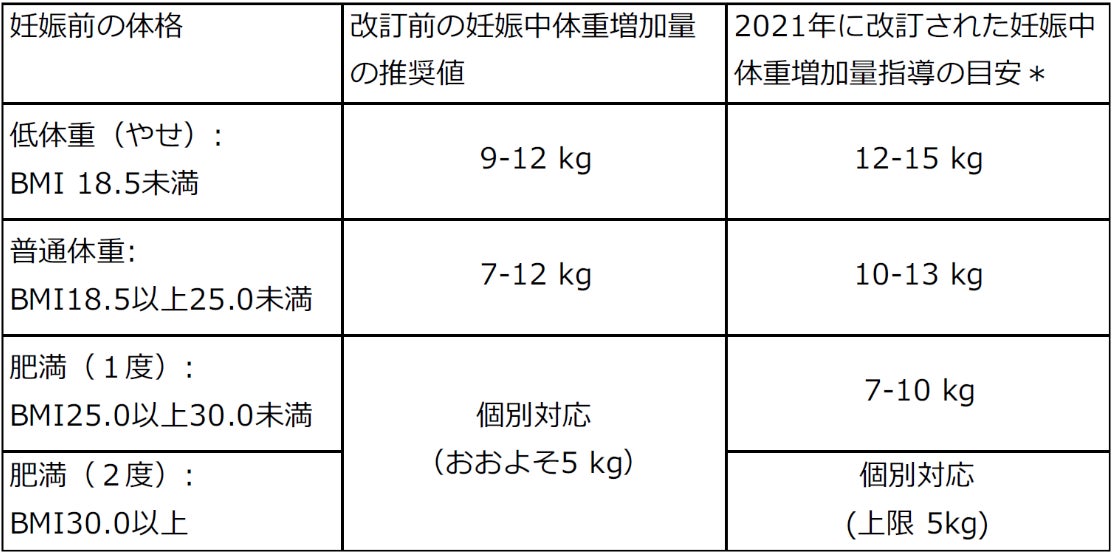
*増加量を厳格に指導する根拠は必ずしも十分でないと認識し、個人差を考慮したゆるやかな指導を心がける(産婦人科診療ガイドライン産科編2020, CQ10)。妊娠前の体格は日本肥満学会の肥満度分類に準じた。
【本研究の成果】
2013年から2017年に日本産科婦人科学会の周産期データベースに登録されたデータのうち、35万人以上の単胎初産症例のデータセットを用い、在胎期間別出生体重(※5)の各分位における妊娠中体重増加の出生体重上昇効果(回帰係数)を分位点回帰(※6)モデルを用いて計算しました。その結果、回帰係数は、低い出生体重の分位点では小さく、分位が高くなるにつれ大きくなりました(図1)。これは、妊娠中体重増加量を増やした場合、低い出生体重で生まれるリスクのある児に対しては、それが出生体重を上昇させる効果は低く、むしろ巨大児のリスクのある児に対して高くなることを示しています。

図1.妊娠中体重増加量を説明変数、在胎期間別出生体重を被説明変数とした分位点回帰モデルにおける在胎期間別出生体重の分位点ごとの回帰係数プロット。入手可能な共変数(母の年齢、身長、妊娠前BMI、喫煙、妊娠高血圧症候群、糖尿病、自己免疫疾患、生殖補助医療技術の有無)で調整した。黒丸と灰色の帯は分位点回帰分析における回帰係数推定値と95%信頼区間を示す。赤の実線と点線は通常の線形回帰モデルにおける回帰係数推定値と95%信頼区間を示す。
次に、この分位点回帰分析で導出された在胎期間別出生体重の予測式を用いて、妊娠中体重増加量を変化させた場合の出生体重を算定し、それによる在胎不当過小児割合や在胎不当過大児割合の変化をシミュレーションによって解析しました。具体的には妊娠中体重増加量管理の戦略として、①BMI 25未満の妊婦のみの体重増加量を一様に3kg増やした場合と②体重増加不足者の体重増加量を3kg増やし過剰者の体重増加量を3kg減らした場合を比較しました(表2)。その結果、一様に3kg増やした場合には、不本意に在胎不当過大児の割合を3.38%増やしてしまい、その増加分は在胎不当過小児割合の減少率2.07%よりも大きいことがわかりました。一方、体重増加の過不足に応じて体重増加量を調整した場合は、在胎不当過大児割合の増加を0.37%に抑えることができました。
表2.異なる仮想的な戦略が在胎不当過小児や在胎不当過大児の割合に与える影響

しかしながら、妊娠期間中に体重増加量が最終的に不足するのか、過剰になるのかを事前に判断することは容易ではありません。そこで、一部の妊婦を対象としたサブコホート解析を行い、低体重、普通体重、肥満1度において、「妊娠中の体重増加曲線」に基づいた妊娠期間(15週から40週)中の体重増加量の過不足と最終的な妊娠中体重増加量の過不足の間にはどのような関係があるかを解析しました(図2)。その結果、妊娠20週以降の体重増加の過不足状態は、多くの場合、最終的な妊娠中体重増加量の過不足状態と一致していることがわかりました。

図2.妊娠期間中の体重増加量の不足、適正、過剰状態と、妊娠40週における体重増加量(妊娠中体重増加量)の不足、適正、過剰状態の関係。妊婦を妊娠前体格によって低体重(上段)、普通体重(中断)、肥満1度(下段)に分類、さらに妊娠中体重増加量が目安の下限より少ない場合を不足(左列)、目安の範囲内(中列)、目安の上限より多い場合(右列)に分類した。妊娠経過途中の体重増加の過不足については、各週において「妊娠中の体重増加曲線」を参照し、下限より少ない場合の不足(青)、適正範囲(緑)、上限より多い場合の過剰(赤)の割合(Proportion)を求めプロットした。左上のパネルは、低体重で妊娠中体重増加量が不足だった妊婦のうちの75%は妊娠15週においても体重が不足しており、多くは早い段階から体重増加の不足状態が続いたことを示す。
【本研究の意義】
児の生涯の健康を維持向上させるには、胎内での健全な発育が必要で、そのためには妊娠中体重増加の適切な管理が重要です。ここで、体重増加の不足を防ぐだけではなく、難産や妊娠高血圧症候群、妊娠糖尿病、巨大児等の合併症リスクを低減させるために体重増加が過剰にならないよう管理することも重要です。
図1に示したように、妊娠中体重増加の出生体重に与える効果は、分位が高くなるにつれ大きくなります。従って、海外のように肥満や妊娠中体重増加量の過剰が問題となる場合は、肥満の妊婦の妊娠中体重増加量を一様に減らす戦略で効果的に在胎不当過大児の割合を減らすことができますが、日本のように低体重と妊娠中体重増加量の不足が問題となる場合は、肥満でない妊婦に一様に妊娠中体重増加量を増やす戦略では、不本意に在胎不当過大児の割合を増やしてしまいます。つまり妊娠前体格が低体重や普通体重の妊婦であれば全員妊娠中体重増加量を増やせばよいというわけではありません。現時点での最善の方法は、一人ひとりの妊婦に対して体重増加の不足や過剰の有無について定期的に確認し、また他の様々な個の特性も考慮した上で注意深くアドバイスをすることだと考えられます。
本研究の特徴は、妊娠中体重増加量に関する異なる戦略の出生体重に与える効果の違いを、臨床的に介入試験を行うことなく、ビッグデータを用いたシミュレーションによって算定した点です。また、最近作成された日本人の「妊娠中の体重増加曲線」を活用して判定した妊娠経過途中の体重増加の過不足が、最終的な妊娠中体重増加量の過不足と一定程度一致していることを明らかにしました。本研究の結果は、管理栄養士を含む医療従事者が妊婦に体重管理のアドバイスを行う際に役立つものと思われます。
本研究は、日本学術振興会 科学研究費助成事業(20K09594)の支援を受けて行われました。
【掲載論文書誌情報】
論文名:Effective gestational weight gain advice to optimize infant birth weight in Japan based on quantile regression analysis
著者:Noriko Sato, Rei Haruyama & Naoyuki Miyasaka
掲載論文誌:Scientific Reports
【用語解説】
※1 妊娠中体重増加量:妊娠中母体の体重は、胎児、胎盤、羊水、循環血液量、子宮、乳房、脂肪組織の増大などのため、妊娠経過とともに増大する。産科で定義される妊娠中体重増加量とは、妊娠期間を40週とした場合の母体の分娩時体重と妊娠前体重の差(妊娠中の体重の増加分)のことであり、分娩週数がぴったり40週に一致しないときは、週あたりの体重増加値に基づいて40週における体重増加量を算定して求める。
※2 在胎不当過小(Small for gestational age, SGA):出生体重が在胎期間ごとの標準的な分布の10パーセンタイル未満の新生児の状態。出生体重は在胎期間によって大きく変わる。よく問題とされる低出生体重(出生体重が2500g未満)というカテゴリーでは、在胎期間が短いために体重が少ないのか、同じ在胎期間の体重標準値に比べて体重が少ないのか区別できない。そこで、本研究では、在胎期間ごとの出生体重分布の中で低い方の10%を示す在胎不当過小を評価した。
※3 在胎不当過大(Large for gestational age, LGA):出生体重が在胎期間ごとの標準的な分布の90パーセンタイルよりも大きい新生児の状態。
※4 妊娠中の体重増加曲線:環境省の「子どもの健康と環境に関する全国調査(エコチル調査)」の約10万人の妊婦の情報を用いて作成された妊娠前体格別の日本人の妊娠週数別体重増加値をプロットした曲線。
※5 在胎期間別出生体重:日本小児科学会が作成した男児女児別、初産経産別の在胎期間ごとの出生体重分布及び基準値曲線に基づき、標準的な出生体重分布に対して各々の新生児の出生体重を相対的に評価するもの。
※6 分位点回帰分析:被説明変数の分布に対する説明変数の及ぼす効果を分布のさまざまな位置で評価する方法。被説明変数の分位の裾における説明変数の及ぼす効果の違いなどを詳しく調べることができる。
【本件の研究内容に関する問い合わせ先】
日本女子大学家政学部食物学科 教授
佐藤憲子
TEL: 03-5981-3441
Email: saton@fc.jwu.ac.jp
本研究の掲載ページ:https://www.nature.com/articles/s41598-023-48375-z
【本件の報道に関する問い合わせ先】
日本女子大学 法人企画部 広報課
TEL: 03-5981-3163
Email: n-pr@atlas.jwu.ac.jp
国立研究開発法人 国立国際医療研究センター 企画戦略局 広報企画室
電話:03-3202-7181
E-mail: press@hosp.ncgm.go.jp
東京医科歯科大学 総務部総務秘書課広報係
TEL:03-5803-5833
E-mail:kouhou.adm@tmd.ac.jp

日本女子大学は、日本初の組織的な女子高等教育機関として創立し、2021年に120 周年を迎えました。私立女子大学唯一の理学部を有し、文理融合の教育環境をもつ女子総合大学です。 今年度は「国際文化学部」を開設し、今後も 2024 年「建築デザイン学部」、2025 年「食科学部(仮称・構想中)」と、新学部の開設を予定しています。「私が動く、世界がひらく。」のタグラインのもと、自ら 学び、自ら行動し、新しい価値を創造できる人材を育てています。詳しくは、https://www.jwu.ac.jpをご覧ください。 |
このプレスリリースには、メディア関係者向けの情報があります
メディアユーザー登録を行うと、企業担当者の連絡先や、イベント・記者会見の情報など様々な特記情報を閲覧できます。※内容はプレスリリースにより異なります。
すべての画像
